高脂血症
高脂血症って何?
血液中の脂肪分(コレステロールや中性脂肪)が異常に多い状態のことです。これらが増えすぎると動脈硬化等を進行し、高血圧、心筋梗塞、脳梗塞を起こしやすくなります。
コレステロールには種類があるの?
いわゆる善玉コレステロールと悪玉コレステロールの2種類があります。
善玉(HDL)コレステロールは体の中で余ったコレステロールを回収します。
悪玉(LDL)コレステロールは体の中で余ったコレステロールを全身に置いていきます。
悪玉が増えて善玉が減ると、特に血管の内側に脂肪分がたまって最終的には動脈硬化を起こしてしまいます。
このため、LDLコレステロールの上昇に、注意していかなければなりません。
痛くもかゆくもないし、生死にかかわるものか?
自覚症状が無くても、気づかないうちにどんどん健康を害していくところが、高脂血症の恐ろしいところです。
つまり、血液検査をすれば異常が見られるだけで何の不自由も感じず、自覚症状もありませんが、高脂血症が長く続くと動脈硬化が進行して血管が狭くなったり、プラークが破裂して血管の中で血の塊ができてしまったりして、ある日突然心筋梗塞や脳梗塞といった命に関わる病気を引き起こすこともあります。
高脂血症と関係が強い心疾患や脳血管障害による年間死亡者数は、がんによる年間死亡者数をほど同程度です。
高脂血症に糖尿病、高血圧が一緒にあると、どれくらい危険か?
アメリカの大規模な研究によって総コレステロールが高いと、特に総コレステロールが220mg/dlを超えると急激に
危険が高まり、心臓病(狭心症、心筋梗塞など)の発症率が4倍増加する事がわかっています。
さらに下の表のように糖尿病や高血圧を併せ持つと心臓病になる危険率は相乗的に高まります。
高脂血症の食事療法
高脂血症の治療の上で、食事療法は非常に重要です。
できることからはじめて、バランスの良い食事が取れるように努力しましょう。
1)カロリー制限をする。

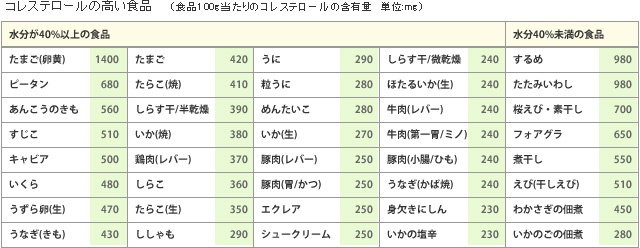
2)コレステロールの多い食事は控えめにする。

3)動物の脂より植物の油、魚の脂をとる

4)食物繊維をしっかりとる。

高脂血症の運動療法
糖尿病の運動療法に準じて行います。
ウォーキングなら約1時間、1万歩/日を目安に。1週間に3回以上するぐらいの運動が勧められます。
高脂血症の薬物療法
高脂血症の薬物療法は、血清脂質の値が高すぎる場合や、食事・運動療法をしばらく続けても効果が十分に現れない場合に始められます。
しかしながら、薬を飲んいても食事・運動療法はずっと続けていないと、薬の効果が十分にでないことがあります。
高脂血症の治療薬には、血清脂質のうち「何を下げたいか」によって使う薬が異なります。
<主にLDLコレステロールを減らす>
スタチン系 (HMG-CoA還元酵素阻害剤)
陰イオン交換樹脂
プロブコール
<主に中性脂肪を減らす>
フィブラート系
糖尿病について
糖尿病とは?
インスリンの作用不足により、常に体の中で血糖値が高い状態となり、様々な障害を引き起こす代謝疾患です。
日本では現在、糖尿病の疑いの強い人や予備軍の人が約1,620万人いるとされていて、今後も増加が見込まれています。
また、50歳以上では20%前後、あるいはそれ以上に及ぶ人が糖尿病かそれに近い状態といわれています。
糖尿病は症状の改善は可能ですが完治は難しく、余病を併発しやすくなります。
予防のポイントは何といっても生活習慣の改善です。
糖尿病の種類
1型糖尿病
膵臓がインスリンをほとんど、あるいは全く作らないために体内のインスリンの量が絶対的に足りなくなって起こる糖尿病です。
2型糖尿病
インスリンの量が不十分で起こる糖尿病と、肝臓や筋肉などの細胞がインスリン作用をあまり感じなくなるために、ブドウ糖がうまく取り入れられなくなって起こる糖尿病がある。食事や運動などの生活習慣が関係している場合が多
いです。日本の糖尿病者の95%がこのタイプです。
糖尿病の症状
のどの渇き。尿の量・回数が多い。体重が急激に減る。全身がだるく、疲れやすい。目がかすむ(視力障害)。立ちくらみ。手足のしびれ。
糖尿病の診断
糖尿病になると、血糖値やHbA1c(ヘモグロビンエーワンシー)の値が上昇してきます。この値を指標にして、以下のフローチャートで糖尿病の診断を行います。
糖尿病の合併症

糖尿病の治療法
糖尿病の治療法としては、初期段階なら食事療法と運動療法。
進行したら薬物療法が必要になる。
1)糖尿病の食事
糖尿病と診断されてしまったら、日常の生活強度に合った食事をする必要があります(食事療法)。糖尿病食で食べてはいけないものはありませんが、自分にあった分量の食事で、必要とする全ての栄養素をとるように工夫します。

* 標準体重(kg)=身長(m)x身長(m)x22
* 身体活動量の指標
軽労働(デスクワーク、主婦など) 25-30 kcal/kg標準体重
普通の労作(立仕事が多い職業) 30-35 kcal/kg標準体重
重い労作(力仕事の多い職業) 35- kcal/kg標準体重
(例)身長 170cm、事務仕事の方の1日エネルギー摂取量(kcal)は?
エネルギー摂取量=1.7×1.7x22x30=1900kcal
2)糖尿病の運動療法
· 速歩やジョギングなど中程度の強さの運動を1日に15~60分程度、食後1~2時間以内に週3~5回するのがベストな方法です。
· 食後1~2時間が最適というのは血糖がもっとも高くなる時間帯だからですが、この時間でなくても早朝や深夜また食直後などを避ければいつやっても問題はありません。
· 無理して毎日続けるより、長く続けることのほうがはるかに重要です。
· 運動を始めた、最低15~20分は続けることが効果を高める秘訣です。これは運動を始めて15分を境にエネルギー消費の比率が血糖中心から脂肪中心へと移行するためです。10分程度で中断する形の運動を繰り返すだけでは、たと
え1時間運動してもエネルギー源として消費するのは血糖だけで脂肪の消費にまでには至りません。従って血糖は下がっても脂肪は減らないので療法としての効果は半減します。
3)薬物療法
主な薬物療法は、血糖を下げるための血糖降下薬という飲み薬とインスリンがほとんど分泌されない人や不足の人のためのインスリン注射です。薬物療法が必要になるのは、1型糖尿病の人。1型糖尿病の場合には体内でインスリンを
作れないため、必ずインスリン注射が必要になります。それ以外の型でも、食事療法や運動療法を続けても効果が現れない場合薬物療法を行います。
経口血糖降下薬
· ビグアナイド類(メトホルミン):肝臓がブドウ糖をつくりだすのを抑える、などの作用があります。
· インスリン抵抗性改善薬(チアゾリジン類):インスリンの働きを良くする作用があります。
· α-グルコシダーゼ阻害薬:腸からの糖の吸収をゆっくりさせ、体のインスリン分泌に合わせることで食後血糖の急激な上昇をおさえます。
· スルホニル尿素類(SU剤):すい臓からのインスリンの分泌を増やします。
· 速効型インスリン分泌促進薬:すい臓からのインスリンの分泌を増やします。
· インクレチン関連薬(DPP-IV阻害薬):インスリンの働きを良くする作用などがあります。